Abonnez-vous
Inscrivez-vous et soyez prévenu dès la sortie du webzine !
S'abonnerRetrouvez le Cnom
Suivre @ordre_medecinsVisiter le site web

« Il suffit d’étudier les chiffres pour se rendre compte à quel point les addictions représentent un problème majeur de santé publique. »
La France compte 14 millions de fumeurs quotidiens et le tabac est à l’origine de près d’un décès évitable sur 6. L’alcoolisme touche 5 millions de français et cause près de 50 000 décès par an. La France est par ailleurs l’un des tous premiers pays consommateurs de médicaments par habitant au monde, de psychotropes en particulier.
Les personnes dépendantes sont en général éloignées du système de soin classique. Elles souffrent souvent de difficultés sociales ou sont dans le déni de leur addiction. Il est important que l’intervention en matière d’addiction touche l’ensemble de la population et ne vienne pas creuser les inégalités sociales de santé. C’est pourquoi il faut concentrer davantage encore nos efforts vers des publics cibles, ceux qui sont les plus vulnérables. Il faut amplifier les interventions dans certains milieux : les prisons, les lieux festifs, les accueils de sans-abri…etc. Il faut donner les moyens à la médecine scolaire, à la médecine du travail et à la médecine d’urgence. Tous ces acteurs interviennent au plus près des personnes souffrant d’addictions et agissent en complément des acteurs du système de soin traditionnel.
Enfin, il est essentiel de penser la lutte contre les addictions à l’échelle territoriale. Nous devons exploiter les données de santé publique, les données épidémiologiques pour adapter les messages de prévention en fonction des spécificités territoriales.
La Stratégie nationale de Santé pour 2018 – 2022 met l’accent sur la prévention des addictions. C’est une très bonne chose. Néanmoins, il faudra que les moyens alloués soient à la hauteur des ambitions affichées. »

qu'une
addiction ?
Les addictions sont des pathologies cérébrales définies par une dépendance à une substance ou une activité, avec des conséquences délétères. Le diagnostic de l’addiction (ou dépendance) repose sur des critères bien définis, fixés par des instances internationales de santé mentale et répertoriés dans un manuel, le Diagnostic and Statistical manual of Mental disorders (DSM), dont la cinquième édition date de 2013.
- Besoin impérieux et irrépressible de consommer la substance ou de jouer (craving)
- Perte de contrôle sur la quantité et le temps dédié à la prise de substance ou au jeu
- Beaucoup de temps consacré à la recherche de substances ou au jeu
- Augmentation de la tolérance au produit addictif
- Présence d’un syndrome de sevrage, c’est-à-dire de l’ensemble des symptômes provoqués par l’arrêt brutal de la consommation ou du jeu
- Incapacité de remplir des obligations importantes
- Usage même lorsqu'il y a un risque physique
- Problèmes personnels ou sociaux
- Désir ou efforts persistants pour diminuer les doses ou l’activité
- Activités réduites au profit de la consommation ou du jeu
- Poursuite de la consommation malgré les dégâts physiques ou psychologiques

Le cannabis

La cocaïne

L'ecstasy

L'héroïne
1,2 millions de français sont consommateurs réguliers de cannabis et 32,8 % des 18-64 ans l’ont expérimenté.
Chaque année 400 000 personnes consomment de la cocaïne. 3,8% des 18-64 ans l’ont expérimentée.
150 000 consommateurs d’ecstasy par an. 2,7% des adultes l’ont expérimenté.
500 000 personnes ont consommé de l’héroîne au moins une fois dans leur vie.

12,2 millions de français fument quotidiennement en 2017. Cela représente 26,9 % de la population adulte (15-75ans).

Un chiffre en baisse depuis 10 ans
Le nombre de fumeurs quotidiens a baissé d’un million entre 2016 et 2017. En 2017, un peu plus d’un quart des Français (26,9 %) fumaient quotidiennement, contre 29,4 % un an plus tôt, soit une baisse de 2,5 points. C’est chez les hommes âgés de 18 à 24 ans que le phénomène est le plus net, avec une baisse de 8,9 points (de 44,2 % à 35,3 %), soit environ 240 000 fumeurs de moins. Cette baisse serait en partie liée à une moindre entrée des jeunes dans le tabagisme ou à un passage moins fréquent au tabagisme quotidien.
Et pour la première fois, cette diminution s’observe chez les personnes qui fument le plus : les demandeurs d’emploi et les ouvriers.
La baisse est également importante chez les jeunes de 17 ans : Seul un quart (25,1 %) d’entre eux fumaient quotidiennement en 2017, contre près d’un tiers (32,4 %) en 2014.

13% des français sont des consommateurs quotidiens d’alcool. Et 3,4 millions de personnes ont une consommation d’alcool à risque.

La consommation est plus fréquente chez les hommes
19 % d’entre eux en boivent tous les jours, contre 7 % des femmes. À l’inverse, les consommations occasionnelles (moins d’une fois par semaine) concernent essentiellement les femmes : 48 % contre 27 % des hommes.

Cette augmentation progressive des prix du tabac est l’une des nombreuses mesures mises en place dans le cadre du Programme national de réduction du tabagisme élaboré en 2014 : le paquet neutre (depuis le 1er janvier 2017), l’interdiction des arômes, la meilleure prise en charge du forfait de remboursement des substituts nicotiniques à hauteur de 150 euros par an pour tous les fumeurs.
- 49 000 décès par cancer sont liés à un problème d'alcoolisme
- 70 000 personnes décèdent du tabac
- 800 000 hospitalisations sont liées à la consommation d'alcool

nouvelles drogues ont été détectées
pour la première fois par le système d’alerte précoce de l’UE en 2016

La consommation quotidienne est très rare chez les jeunes : 1 % des jeunes de 15 à 19 ans boivent de l’alcool tous les jours, et 3 % entre 20 et 25 ans (à titre de comparaison, 15 % des personnes de plus de 25 ans sont des consommateurs quotidiens).

En revanche, ils boivent en très grande quantité. Entre 15 et 25 ans, le nombre moyen de verres bus lors de la dernière journée de consommation est de 3,2 (à comparer à 2,1 chez les plus de 25 ans).
Ce décontractant musculaire a été testé dans le traitement de l’alcoolisme dans le cadre d’une autorisation temporaire d'utilisation (ATU). En octobre 2018, l’Agence nationale de sécurité du médicament a délivré une autorisation de mise sur le marché (AMM) pour l’utilisation du baclofène dans le traitement de l'alcoolisme, sous conditions.
Le tabac

Source de plaisirs pour les fumeurs, la cigarette n’en est pas moins dangereuse. Elle est à l’origine d’un cancer sur trois, de 90% des cancers du poumon et représente l’un des principaux facteurs de risque d’infarctus du myocarde. Par ailleurs de nombreuses pathologies ont un lien ou sont aggravées par le tabac (anévrismes, hypertension artérielle, bronchites chroniques, gastrites, diabète de type II, l’hypercholestérolémie, infections ORL…). Depuis 10 ans, les pouvoirs publics se mobilisent pour informer sur les effets néfastes du tabac et inciter les français à arrêter : campagnes nationales d’information, opération « mois sans tabac », remboursement des substituts nicotiniques… Et les résultats sont là. Le nombre de fumeurs cesse de diminuer depuis 10 ans. Il a baissé d’un million entre 2016 et 2017.
Comment se manifeste la dépendance ?
Il existe trois types de dépendances au tabac :
- La dépendance physique à la nicotine. Elle crée la sensation de manque et ses symptômes : irritabilité, nervosité, agitation, anxiété, perturbations du sommeil, humeur dépressive, troubles de la concentration… Cette sensation est la principale cause de l’échec du sevrage tabagique. Elle peut être atténuée par un traitement de substitution nicotinique.
- La dépendance psychologique. La nicotine a des effets psychoactifs qui, selon les personnes, procure plaisir, détente, stimulation intellectuelle. Elle peut réduire l’anxiété ou les états dépressifs.
- La dépendance environnementale et comportementale. Pour les fumeurs, la cigarette est associée à des circonstances, des lieux, des personnes particulières… Autant de situations qui suscitent l’envie de fumer et sont difficiles à gérer dans une période de sevrage.
1 – Selon une enquête publiée en mai 2018 par Santé Publique France.
www.tabac-info-service.fr
L'alcool

La consommation d’alcool, que l’on soit dépendant ou non, a des effets immédiats et à long terme sur la santé. Dès le premier verre, les temps de réaction, les réflexes ou même la vision sont perturbés. Son côté désinhibant peut conduire à sous-évaluer les dangers, ou à un comportement violent. A long terme, l’alcool est la cause principale des cirrhoses du foie et augmente les risques de cancers et de maladies cardio-vasculaires. Par ailleurs, une consommation excessive est souvent associée à des troubles psychiques (anxiété et dépression). L’alcoolisme est source de conséquences néfastes pour la vie du buveur. Les relations avec les proches et la vie professionnelles sont perturbées conduisant souvent à des situations de rupture sociale.
Comment se manifeste la dépendance ?
L’alcoolo-dépendance - définie comme une nécessite de boire – a la particularité de s’installer de manière insidieuse. Il faut parfois plusieurs années avant de détecter une addiction. Au départ, la personne recherche les effets relaxants et euphorisants. L’alcool procure un réconfort lors de moments difficile jusqu’à ce qu’elle prenne le dessus et crée une dépendance. L’alcoolo-dépendant doit boire des quantités de plus en plus importantes pour ressentir les effets recherchés. Puis, arrive un moment où l’alcool ne sert plus uniquement en réconfort mais devient une nécessité. Les symptômes du manque apparaissent : anxiété, tremblements, sueurs, agitation, tachycardie, fièvre et, dans les cas les plus graves : crise d’épilepsie et delirium tremens qui peuvent être mortels. Il existe aussi une dépendance psychologique liée à la place importante que l’alcool a pris dans le quotidien du buveur, ce qui rend le sevrage très compliqué.
www.alcool-info-service.fr
Les drogues illicites
Une drogue est une substance qui modifie la manière de percevoir les choses, de ressentir les émotions, de penser et de se comporter. Certaines, sont interdites à l’usage ou à la vente comme l’héroïne, la cocaïne ou le cannabis. Elles ont des effets stimulants - elles accroissent les sensations et certaines fonctions organiques comme le rythme cardiaque ou encore la sensation d’éveil – et hallucinogènes – modification des perceptions visuelles, auditives et corporelles. Leur consommation peut entrainer des prises de risques importants, voire des accidents (coma éthylique, prise de risque liée aux hallucinations, complications dues aux injections, décès par surdose, etc.). La dépendance aux drogues illicites est par ailleurs souvent à l’origine de problèmes psycho-sociaux et de marginalisation.
Comment se manifeste la dépendance ?
La plupart du temps, les usages de drogues sont des expérimentations uniques ou des pratiques occasionnelles. L’installation d’une addiction est en réalité tributaire d’une conjonction de facteurs. Ainsi, il y a des drogues qui rendent plus facilement ou plus rapidement dépendant que d’autres. La manière de consommer ainsi que l’environnement ont également leur importance.
Contrairement à certaines idées reçues, le cannabis peut aussi procurer une dépendance même s’il n’existe pas de signes physiques du manque. Son intensité est liée aux habitudes de consommation, aux quantités utilisées, à la personnalité de l’usager, à ses conditions de vie…
www.drogues-info-service.fr
Les addictions sans substance

Certaines addictions sont dites « sans substances ». La personne est dépendante d’une conduite qui entraîne des conséquences négatives pour son quotidien. On peut ainsi être accro au sexe, au travail, au sport… La principale addiction sans substance concerne les jeux d’argent et de hasard : jeux de grattage, machines à sous, paris, poker… On parle de joueurs « pathologique » dont la pratique est associée à des conséquences graves notamment financières et relationnelles.
Comment se manifeste la dépendance ?
Le joueur pathologique passe par des phases stéréotypées qui se succèdent sur une période de 10 à 15 ans. La première est la phase de gain : le souvenir d’avoir gagné procure le plaisir de jouer et l’espérance de gagner à nouveau. Arrive ensuite une phase de perte : le joueur joue de plus en plus souvent avec l’espoir de se refaire. Le jeu prend alors une place centrale dans son quotidien, au détriment de sa vie professionnelle et familiale. Enfin, dans la phase de désespoir, le jeu devient une obsession et le joueur perd totalement le contrôle de sa pratique.
www.joueurs-info-service.fr
Les écrans et les jeux vidéos

De plus en plus de professionnels alertent sur le temps que les enfants et adolescents passent devant les smartphones, tablettes et jeux vidéo. Peut-on parler de dépendance ? En juin 2018, l’Organisation mondiale de la santé a défini le « trouble du jeu vidéo » comme une addiction. A noter qu’elle est la seule institution à reconnaitre cette forme d’addiction qui n’est pas inscrite dans le Manuel diagnostique et statistique des troubles mentaux (DSM). Néanmoins, 45% des enfants âgés de 8 ans et 80% des jeunes de 16 ans dépassent les limites recommandées de temps d’écran, soit 2 heures par jour. Des usages intensifs qui peuvent avoir des conséquences sociales et psychologiques (repli sur soi, rupture des liens affectifs, troubles de l’humeur, hyperactivité) mais aussi des effets sur la santé (mauvaises postures, troubles du sommeil, oculaires, sédentarité, surpoids, risque cardiovasculaire…).
Comment se manifeste la dépendance ?
L’OMS décrit la dépendance au jeu vidéo comme « une perte de contrôle sur le jeu, une priorité accrue accordée au jeu, au point que celui-ci prenne le pas sur d’autres centres d’intérêt et activités de la vie quotidiennes, et par la poursuite ou la pratique croissante du jeu en dépit de répercussions dommageables ». Le joueur compulsif est incapable de se détacher de son jeu, au point d’abandonner toute vie sociale et de mettre en danger sa santé.
















(AP-HP), présidente de l’association Addict’elles et auteur de « Les femmes face à l’alcool » (éd. Odile Jacob)
« Il y a un lien très fort entre l’intimité des femmes et l’alcool. »
Quelle est la spécificité de l’addiction à l’alcool ? Le mécanisme de l’addiction à l’alcool est semblable à ceux des addictions aux drogues et des troubles du comportement alimentaire. Il mobilise les mêmes neuromédiateurs qui sont impliqués dans la récompense et le plaisir. La spécificité de l’alcoolisme relève du produit lui-même : l’alcool est un produit légal qui fait partie de notre culture. Si, globalement, la consommation d’alcool en France a diminué depuis les années 1960, elle a augmenté chez les femmes et les jeunes.
Vous avez ouvert la première consultation d’addictologie pour les femmes à l’hôpital Sainte-Anne. Pourquoi ? L’alcoolisme des femmes est-il différent de celui des hommes ? L’alcoolisme touche majoritairement les femmes instruites et diplômées, qui ont des responsabilités. Ensuite, l’alcoolisme des femmes reste caché. Elles boivent généralement à la maison. Enfin, très souvent, leur alcoolisme est lié à des antécédents de violence sexuelle. Les femmes boivent aussi parce qu’elles sont déprimées, qu’elles éprouvent un grand sentiment de solitude. Les relations familiales jouent également un rôle : un divorce, le fait de ne pas avoir eu d’enfants, etc. Il y a souvent un désir contrarié qu’il faut trouver. Sans oublier que l’alcoolisme des femmes est tabou. Il était essentiel de pouvoir les recevoir dans un environnement spécifique, un « cocon » de confiance et d’empathie dans lequel on les écoute sans les juger moralement. Cette consultation leur permet de s’exprimer sur tous leurs problèmes intimes. Il y a un lien très fort entre l’intimité des femmes et l’alcool. La maladie chez la femme est plus grave que chez l’homme car les complications sont lourdes et se manifestent plus rapidement.
La prise en charge des femmes dépendantes à l’alcool est-elle alors différente de celle des hommes ? La prise en charge est globale. Il faut tenir compte de la chronicité et de la gravité. D’abord, nous prenons en charge la maladie et faisons un point sur la comorbidité : dépression ou anxiété sociale concomitantes, troubles alimentaires associés… Il faut savoir qu’une femme qui boit et a une maladie mentale perd vingt ans de sa vie. Nous mettons en place un traitement médicamenteux pour réduire la consommation. Des antidépresseurs peuvent y être associés. Le sevrage est de plus en plus pris en charge en ambulatoire. Lorsque la consommation est réduite, nous entreprenons un travail de psychothérapie pour traiter le comportement de la patiente et l’aider à reconstruire sa vie. Nous avons dans 50 % des cas une amélioration. Le plus difficile pour les femmes est le moment où l’envie de boire monte. C’est souvent le soir ou la nuit. Le fait d’en parler permet de faire baisser cette tension. Les patientes doivent trouver un lieu et des interlocuteurs pour en parler. Les Alcooliques Anonymes offrent cet accompagnement. Un autre aspect spécifique de la prise en charge est l'importance qu'accordent les femmes à l’apparence physique. Elles peuvent avoir des problèmes de poids, des problèmes dentaires ou esthétiques, avoir une absence de désir, un désintérêt pour leur travail. Nous devons savoir les entendre et les prendre au sérieux. Dans cette consultation, nous pouvons appeler une diététicienne ou un dermatologue si besoin. Le travail en coordination avec les services sociaux est fondamental.

(AP-HP), enseignant à l’Université Paris Sud
« L’addiction est une maladie chronique, qui évolue avec des rechutes. »
Vous prenez en charge les personnes dépendantes aux drogues. Faites-vous une distinction entre drogues dures et drogues douces pour cette prise en charge ? Je ne fais pas de distinction entre drogues dures et douces, même si certaines substances comme la cocaïne ou les nouvelles drogues de synthèse peuvent paraître « dures ». La prise en charge, quelle que soit la drogue, est globale, car les personnes dépendantes présentent deux grands types de risques : des risques physiques avec l’atteinte de différents organes du corps – le cerveau, le cœur, le foie, etc. – ; des risques psychiques tels que la dépression, des troubles cognitifs, des risques suicidaires. Les addictions entraînent également des risques sociaux et familiaux.
Comment se déroule la prise en charge d’une addiction aux drogues ? Lorsque le patient consulte la première fois, nous faisons le point sur les risques et les dommages somatiques, psychiatriques, cognitifs et sociaux liés à sa prise de drogue. Nous abordons aussi la façon dont il consomme, et avec qui, avant de commencer un traitement. La prise en charge peut être longue et comprend deux grandes étapes. La première est le sevrage thérapeutique avec la mise en place d’un traitement médicamenteux et de stratégies psychothérapeutiques pour l’aider dans son sevrage. L’entretien motivationnel vise par exemple à accompagner le patient pour qu’il change son comportement. L’idée est de le « booster » dans cette démarche. La deuxième grande étape est le maintien de l’abstinence. Les médicaments ont alors pour objectif de prévenir sa consommation. Les thérapies comportementales permettent d’identifier les comportements inadaptés afin d’éviter les rechutes. Enfin, après l’arrêt, les stratégies consistent à explorer les raisons profondes de l’addiction. Il peut s’agir d’une psychanalyse. La décision d’arrêter est importante. L’addiction est une maladie chronique, qui évolue avec des rechutes. Même si le patient arrête de consommer, il reste à risque.
Quel est le rôle de l’entourage ? Il est essentiel. L’entourage – le conjoint, les enfants, les parents – doit soutenir le patient, mais il ne doit pas se comporter comme un thérapeute. Souvent, il est désespéré lors des rechutes et peut par exemple procéder à des tests urinaires pour vérifier si le patient a consommé. Ce n’est pas son rôle. Pour cette raison, l’entourage doit aussi être accompagné.
Quelles sont les perspectives d’évolution dans les prises en charge ? Il faut développer les consultations en addictologie et la formation des professionnels de santé en s’appuyant notamment sur des supports digitaux comme les MOOC par exemple. J’ai ainsi élaboré un DU en e-learning. Il faut aussi qu’il y ait plus de recherches pour mettre au point de nouveaux médicaments. Nous avons finalement très peu de médicaments sur le marché. Enfin, je crois aux thérapies assistées par ordinateur et en réalité virtuelle. On pourrait mettre le patient en situation et faire ensuite un débriefing avec lui sur son comportement.

« On admet aujourd’hui que les différentes addictions ont des mécanismes communs. »
Quelles sont les principales addictions comportementales ? La seule addiction reconnue sur le plan officiel au même titre que les addictions aux drogues, au tabac et à l’alcool est celle aux jeux d’argent et de hasard. La deuxième addiction est celle aux jeux vidéo qui fait partie de la classification de l’OMS. Aujourd’hui, on voit beaucoup se développer les addictions sexuelles et au sexe virtuel, par exemple à travers la fréquentation de sites pornographiques. Nous distinguons également un sous-groupe de personnes qui ont des relations amoureuses destructrices de façon répétée. Enfin, les addictions comportementales comprennent les troubles de conduite alimentaire : la boulimie, la boulimie avec vomissements et l’anorexie.
Quel est le profil des personnes ayant des addictions comportementales ? Nous avons deux grands groupes de personnes vulnérables. Dans le premier, il s’agit d’individus qui aiment le risque et adorent transgresser. Ce sont en majorité des hommes jeunes. Ils vont jouer à des jeux d’argent comme le poker ou les paris sportifs. Dans le deuxième groupe, nous allons avoir des personnes déprimées, et l’addiction est une « automédication ». Ils « s’abrutissent » dans le jeu ou l’alcool. Cela concerne davantage les femmes et les personnes âgées. Quant à l’addiction aux jeux vidéo, elle touche plus les adolescents qui sont en situation de souffrance et veulent retarder le passage à l’âge adulte.
Ces addictions recouvrent des champs très différents. Quelles sont leurs prises en charge ? Ont-elles des points communs ? On admet aujourd’hui que les différentes addictions ont des mécanismes communs. Les grands principes de la prise en charge sont semblables car le cheminement d’une addiction est à peu près le même au départ. La conduite addictive procure d’abord du plaisir et produit ensuite des conséquences négatives. Ce qui conduit les patients ou leurs proches à une demande de soins. C’est l’étape la plus décisive. La personne comprend qu’elle ne pourra pas arrêter toute seule. Ce qui légitime l’intervention des thérapeutes. La qualité de la relation entre le patient et le soignant est alors déterminante, car nous sommes dans l’humain. Ensuite, nous avons des stratégies médicamenteuses pour soigner les conséquences de l’addiction comme la dépression ou le risque de suicide pour les patients du premier groupe ou pour soigner la dépression qui est plus grande pour les personnes du deuxième groupe. L’hospitalisation peut aussi être nécessaire. Ensuite, il y a la réduction des risques, par exemple pour le jeu, limiter l’endettement, et la prévention des rechutes. Certaines addictions nécessitent des prises en charge particulières. C’est le cas de l’anorexie, qui doit être traitée dans des services spécifiques car elle comporte des risques pour la santé des patients.
Peut-on prévenir les addictions aux jeux sur Internet ? Les nouvelles technologies sont très importantes pour cibler la prévention. Nous sommes dans un monde où tout objet de consommation peut devenir objet d’addiction. La prévention et les discours sanitaires doivent s’adapter à ce monde-là. Les films de prévention diffusés sur Internet par les opérateurs de jeux sont plus pertinents qu’une communication institutionnelle diffusée à la télévision.

ex-pneumologue à l’hôpital de la Pitié-Salpêtrière (AP-HP), auteur du livre « Le plaisir d’arrêter de fumer » (First Éditions)
« Il ne faut pas culpabiliser les fumeurs, la motivation n’est pas un préalable pour arrêter le tabac. »
Quel est le profil des fumeurs ? Il existe deux profils de fumeurs : ceux qui ne fument pas le matin et ceux qui fument tous les jours dans l’heure du lever. Ceux qui fument au lever sont atteints de la dépendance nicotinique, maladie chronique récidivante inoculée par les industriels du tabac aux adolescents. Ceux qui fument avant leur café sont encore plus victimes. Les fumeurs occasionnels ou qui ne fument pas dans l’heure du lever ont le plus souvent uniquement une dépendance comportementale.
Quelle est la spécificité de l’addiction au tabac ? Pour ceux qui fument dans l’heure du lever, le tabac est une drogue qui n’offre aucun intérêt dans le sens où une cigarette ne procure aucun plaisir. Les premières cigarettes de l’enfance sont mauvaises après quatre bouffées ; et chez le fumeur dépendant, la cigarette ne fait que supprimer le mal-être de l’hyponicotinémie qui a été induite par la cigarette précédente. Les fumeurs le disent tous, la première cigarette du matin est allumée car c’est leur corps qui exige sa dose de nicotine et non leur volonté.
Comment prendre en charge les fumeurs dépendants ? La première étape est de traiter l’hyponicotinémie et de permettre au fumeur de ne plus avoir des envies pressantes de fumer. L’organisme du fumeur a besoin de sa dose de nicotine. Fumer une cigarette délivre un pic de nicotine, mais aussi de nombreux toxiques. Le rôle du médecin est de remplacer la nicotine fumée par de la nicotine non-fumée qui, d’une part, est infiniment moins toxique et, d’autre part, ne provoque pas les shoots de nicotine qui sont la source de l’entretien de la dépendance nicotinique. Pour y parvenir, nous disposons soit des substituts nicotiniques (patchs ou formes orales) dont la dose sera augmentée jusqu’à ce que plus aucune cigarette ne soit bonne jusqu’au bout, soit de la varénicline, qui bloque certains récepteurs nicotiniques. Celui qui fume une cigarette en entier sous substituts nicotiniques est sous-dosé en nicotine, il faut augmenter les doses de nicotine non fumée. La deuxième étape analysera les causes qui conduisent à fumer les dernières cigarettes et les risques de rechute, et le fumeur sera si besoin accompagné pour les supprimer une à une. Bien qu’elle n’ait pas le statut de médicament, la cigarette électronique est une aide à l’arrêt, associée aux patchs ou isolée. À moyen terme, c’est un outil qui pourrait très être utile pour prévenir les rechutes.
Diminuer le nombre de fumeurs est l’une des priorités de santé publique. Notre société culpabilise les fumeurs. La culpabilisation est-elle un bon levier pour inciter à arrêter le tabac ? Les fumeurs sont des malades chroniques. Les culpabiliser, c’est aggraver la maladie, car leur désir serait d’être non fumeurs, mais la dépendance nicotinique les accroche malgré eux au tabac. Le médecin ne doit pas maltraiter le fumeur mais le soigner. La varénicline, les substituts nicotiniques, qui peuvent être accompagnés de la prise d’e-cigarette, permettent de réduire complètement la dépendance nicotinique sans souffrance, sans irritabilité ni prise de poids. Le remboursement récent des produits d’arrêt à 65 % pour service médical rendu important est une avancée pour que chaque médecin traite efficacement la dépendance au tabac.
Addict’aide : un site Internet collaboratif
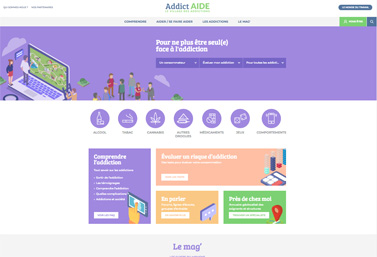
Depuis 2016, Addict’aide rassemble et accompagne toutes les personnes touchées de près ou de loin par les addictions. Ce site Internet, construit comme un village virtuel, est dédié à toutes sortes d’addictions : alcool, tabac, drogues, médicaments, jeux de hasard et d’argent, sexe, etc. La plateforme collaborative est composée d’une dizaine de maisons thématiques s’adressant à différents publics : patients, jeunes, familles, associations, pouvoirs publics, entreprises, professionnels de santé, chercheurs, presse.
« Les maisons offrent la possibilité à chacun de trouver exactement les réponses aux questions qu’il se pose », explique Michel Reynaud, président du Fonds Actions Addictions et psychiatre-addictologue à l'hôpital Paul-Brousse, à Villejuif (AP-HP). Ces maisons donnent accès à un ensemble de ressources et de données utiles : agenda, articles, témoignages, liens et bonnes adresses. Pour les malades, des tests approuvés par des scientifiques permettent de faire un bilan et d’évaluer leur addiction. Pour les parents inquiets, un annuaire des structures d’accueil et de soins est disponible. Pour les jeunes, plusieurs forums et chats existent pour échanger et s’informer librement.
L’objectif de ce portail participatif est également de rassembler et mobiliser une communauté, pourtant très discrète dans la réalité. « Les patients sont peu visibles et peu audibles. C’est un monde très éclaté et, là, il est rassemblé », décrit Michel Raynaud.
www.addictaide.fr
La réalité virtuelle au service des addictions

Pour combattre le tabagisme et aider les personnes qui veulent arrêter, il existe des dizaines de méthodes. Mais l’une d’entre elles, testée à l’hôpital de la Conception de Marseille, est particulièrement originale : des chercheurs utilisent la réalité virtuelle pour lutter contre cette addiction. Le principe est simple : le patient, équipé d’un casque 3D, est plongé dans un monde virtuel. Il se déplace dans des environnements à risque dans lesquels il a l’habitude de fumer : terrasse d’un bar, pause-café, soirée entre amis, etc. L’objectif du thérapeute, qui suit les déplacements de la personne sur son ordinateur, est d’habituer le patient à résister aux tentations. « Graduellement, on l’expose à des situations de plus en plus difficiles, de plus en plus anxiogènes. Tout le travail consiste à comprendre comment résister aux sollicitations et à l’envie de fumer », explique Rodolphe Oppenheimer, psychanalyste. À raison de 6 à 10 séances de trois quarts d’heure, des réflexes sont emmagasinés et aident les patients à ne pas craquer. Cette méthode novatrice affiche pour l’instant de bons résultats : sur 62 personnes, 72 % n’ont pas rechuté au bout d’un an. À l’avenir, ce type de traitement pourra probablement être suivi depuis chez soi. « Quand on aura suffisamment de retours, on créera des environnements virtuels pour le grand public. Les personnes pourront utiliser le matériel et le logiciel à domicile, pour s’entraîner chez eux », explique le docteur Éric Malbos, qui coordonne cet essai thérapeutique à Marseille. Mais la cité phocéenne n’est pas la seule ville où la réalité virtuelle est au service de la médecine. Des médecins de la province de Zhejiang, dans l’est de la Chine, l’utilisent aussi pour traiter l’addiction des toxicomanes. Ce traitement a été efficace pour près de 70 % des patients.
Tabac Info Service : l’application coaching pour arrêter de fumer
Pour lutter contre le tabagisme et ses effets néfastes sur la santé, Santé publique France (l’agence nationale de santé gérée par le ministère de la Santé) a mis en place des stratégies de prévention et des outils pour accompagner les fumeurs qui ont le besoin ou l’envie d’arrêter. C’est le cas du « Mois sans tabac », par exemple, qui a réuni 242 000 participants en novembre 2018. « Il est possible de lutter contre le tabagisme grâce à des actions cohérentes et intégrées », affirme François Bourdillon, directeur général de Santé publique France. C’est dans cette continuité que Tabac Info Service a été créé, pour apporter une aide et un soutien efficace à tous. Le programme se décline en quatre outils différents : la ligne téléphonique gratuite 39 89 (50 000 appels en 2017), le site internet tabac-info-service.fr (3 100 000 visiteurs en 2017), la page Facebook (100 000 fans) et enfin l’application mobile Tabac Info Service téléchargée plus de 200 000 fois l’année dernière.
Cette application gratuite est complémentaire à un accompagnement par des professionnels de santé. Disponible sur App Store et Google Play, elle permet de mettre toutes les chances de son côté pour arrêter définitivement la cigarette. La personnalisation du profil permet de bénéficier d’un suivi adapté à sa situation. Des tabacologues répondent à vos questions et donnent les bons conseils pour ne pas craquer. À cela s’ajoutent les témoignages d’anciens accros au tabac qui ont réussi à s’en séparer et qui vous encouragent dans ce même but. Les progrès réalisés peuvent être partagés avec les proches et motivent toujours plus pour relever le défi.
https://www.tabac-info-service.fr/
-stimulation
L’électrostimulation contre la dépendance à l’alcool
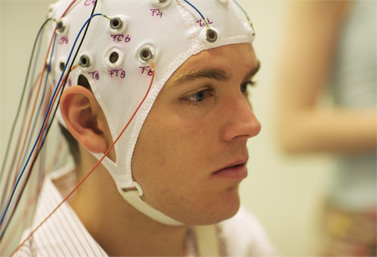
Diminuer sa consommation d’alcool grâce à l’électrostimulation, c’est possible ! En France, quinze hôpitaux participent à cette expérience thérapeutique coordonnée par le professeur Benoît Trojak, du CHU de Dijon. Pour lutter contre les pratiques addictives, ces centres pratiquent la stimulation électrique transcrânienne (la TDCS). Pour commencer, il faut porter un bonnet à électrodes placées de telle sorte qu’elles vont agir sur le cortex contenant la zone des addictions : celle qui pousse à consommer de l’alcool sans aucun contrôle ni modération. Un courant électrique relativement faible est envoyé au travers de ces électrodes dans le cortex, ce qui modifie l’activité électrique des neurones défaillants. L’objectif de ce traitement est de soigner l’addiction sans abandonner complètement la consommation. « Il ne s’agit pas de supprimer totalement la consommation d’alcool mais de la diminuer. On ne recherche pas l’abstinence totale », confirme Anne Sauvaget, psychiatre au CHU de Nantes, établissement qui participe à l’expérience. L’avantage de cette méthode novatrice, c’est qu’il y a peu d’effets secondaires. « Le patient peut avoir une sensation de picotement du cuir chevelu, de chaleur ou une rougeur au-dessous des deux électrodes. Certains nous rapportent des maux de tête au moment des séances ou un sentiment de fatigue en fin de journée. Ces effets secondaires sont de faible intensité et entièrement régressifs après les séances », explique le Dr Clémence Cabeguen, cheffe de clinique de l’unité neuro-modulation en psychiatrie. Les premiers résultats sont prometteurs. À terme, cette méthode thérapeutique pourrait s’étendre à beaucoup plus d’établissements et, pourquoi pas, à d’autres addictions.
Au travail

Les addictions liées au travail évoluent au même rythme que les évolutions du monde professionnel. Auparavant associées à la consommation collective d’alcool dans certains métiers très masculins, dits à risque – maintien de l’ordre, BTP, etc. – pour socialiser et alléger le stress, elles se diversifient désormais.
Dominique Lhuilier1 l’explique : « Du fait de l’intensification, la précarisation et l’individualisation du travail, le recours individuel à des produits est plus fréquent, et notamment aux médicaments (psychostimulants, analgésiques, psychotropes…). Et ce dans tous les secteurs et pour tous les profils. » Comment dès lors prévenir cette consommation, souvent plus cachée et diffuse ? Premier axe : la prévention primaire. « L’un des points essentiels est de ne plus uniquement focaliser sur la consommation d’alcool, mais de prendre en considération ces nouveaux usages à risque. Ainsi, chez le médecin, avant la prescription, ou avec le médecin du travail, il peut être utile d’explorer davantage la vie professionnelle du patient. » Quant à la prévention directement sur le lieu travail ? « Le point crucial est de rentrer par le sujet des consommations et non directement par celui de l’addiction, et donc de la dépendance. Les systèmes défensifs sont alors beaucoup moins forts et le débat peut s’engager. »
1 - Professeur de psychologie au Conservatoire national des arts et métiers (Cnam). Elle a codirigé le livre « Se doper pour travailler », aux éditions Érès, 2017.
Les adolescents

Premier cas : les addictions aux jeux vidéo, de plus en plus fréquentes. Pour le Dr Phan1, elles représentent désormais 40 à 50 % de ses consultations et concernent principalement des adolescents qui ont développé des phobies scolaires et sociales, trouvant refuge dans les univers numériques. « L’usage problématique des écrans peut commencer dès le début du collège. La prévention doit dès lors s’adresser aussi bien aux enfants qu’aux parents et à l’encadrement scolaire. Et dans ce cas, un message crucial à adresser est la nécessité de gérer le temps passé devant les écrans. »
Deuxième situation : les addictions au cannabis. « Celles-ci sont surtout liées à la difficulté de gérer l’ennui, la tristesse, la colère… Ici, la prévention consiste surtout dans le repérage précoce. Dans notre centre, nous avons ainsi mis en place un programme de prévention axé sur la gestion des émotions via un manga, www.kusa-lemanga.fr. » Enfin, les addictions à l’alcool, et principalement le « binge drinking ». Leur point particulier : elles concernent davantage les grands adolescents et les étudiants. « À cet âge, faire la morale est sans effet, voire contre-productif. Le plus efficient reste la responsabilisation et la prévention menées par des pairs, formés pour repérer les profils les plus à risque et les orienter vers le soin. »
1 - Pédopsychiatre et addictologue à la FSEF (Fondation santé des étudiants de France) et à la CJC (Consultation jeune consommateur) du CSAPA Pierre-Nicole Croix-Rouge française. Il est l’auteur de « Alcool, cannabis, jeux vidéo – Prévenir et accompagner son adolescent », éditions Solar.
Dans les prisons

Pour Marine Gaubert1 : « Les addictions, très présentes en prison, soulèvent trois enjeux majeurs : le repérage, fait de manière hétérogène à l’entrée en détention et souvent non répété pendant l’incarcération ; les outils de réduction des risques, qui ne sont pas encore tous accessibles ni autorisés ; et la préparation à la sortie difficilement anticipée. »
Pour améliorer le premier point, la Fédération Addiction a lancé en 2016 un programme pilote sur le repérage des addictions, axé sur une meilleure coordination des personnels pénitentiaires et sanitaires. Deux établissements y participent : la maison d’arrêt de Coutances et le Centre pénitentiaire de Bois-d’Arcy. Après un état des lieux, les équipes ont suivi une formation sur une journée. Elles ont ensuite défini conjointement leur protocole d’organisation. En parallèle, des questionnaires ont été envoyés à dix autres prisons pour affiner l’état des lieux.
« Selon les prisons, les intervenants n’interagissent pas de la même manière, explique-t-elle. L’objectif est de proposer en 2019 un outil pour faciliter la mise en place sur sites de protocoles d’organisation sur le repérage des addictions. » En parallèle, afin de mieux structurer la préparation à la sortie, la Fédération travaille à une clarification du rôle des CSAPA2 référents pénitentiaires.
1 - Chargée de projet à la Fédération Addiction, qui a notamment créé le site internet destiné aux professionnels de santé de premier recours : www.intervenir-addictions.fr
2 - Centre de soins, d'accompagnement et de prévention en addictologie.
Les femmes enceintes

Polyconsommatrices – mais toujours avec l’alcool comme produit principal –, les femmes enceintes présentant des conduites addictives lourdes ont souvent un parcours de vie qui se heurte aux violences physiques et sexuelles ainsi qu’à une grande précarité économique. C’est pourquoi, pour Catherine Caron1, ces sujets doivent être abordés en prévention primaire dès le collège et le lycée : « Il est primordial de délivrer le plus tôt possible des messages sur la contraception, la sexualité, les produits – à commencer par le tabac, l’alcool et le cannabis – mais également les violences. Car dans le cas des polyconsommations, tout est souvent lié. »
Autre point essentiel, la grossesse représente un temps à part où ces femmes peuvent réintégrer un parcours de soins. Certaines vont même arrêter les consommations ou les réduire durant cette période. Mais encore faut-il qu’elles soient bien orientées. « Les équipes en maternité se butent souvent au déni des femmes face à leurs consommations. Qu’elles n’hésitent donc pas à s’adresser aux équipes de liaison et de soins en addictologie qui disposent de plus de temps et d’outils. Le tabac seul peut déjà être une porte d’entrée pour envoyer en consultation et ensuite approfondir davantage le vécu de chacune et leurs possibles addictions. »
1 - Médecin addictologue au CSAPA Horizons, spécialisé dans les addictions et la parentalité.
Les sans domicile fixe

Y a-t-il une spécificité des addictions chez les personnes sans domicile fixe ? Si l’on parle de l’effet des substances, pas vraiment selon le Dr Élisabeth Avril, directrice de l’association GAIA1. Sauf celle de la précarité, qui amplifie toutes les problématiques rencontrées. Chez GAIA, la prévention est avant tout tertiaire, c’est-à-dire au niveau de la réduction des risques. Élisabeth Avril fait alors un constat : « La “clinique du toxicomane” a bien changé. Actuellement, nous assistons à une augmentation des consommations de psychostimulants (cocaïne, crack…). Mais nous sommes restés sur les modèles de prise en charge des consommateurs injecteurs d’héroïne des années 1980-1990. Nous devons réactualiser les types de prises en charge. »
Un axe pour innover : la mise en réseau toujours plus importante des différents acteurs de la réduction des risques et du soin. « Mais également avec le milieu universitaire par exemple, C’est ce qui se passe notamment à l’hôpital Fernand-Widal, qui mêle approche universitaire et contact direct avec les usagers d’aujourd’hui pour avoir une vision plus pragmatique. » Elle conclut alors : « Il serait essentiel également de créer une culture plus participative et impliquer davantage les usagers dans cette réflexion. »
1 - L’association, issue des projets innovants et militants de Médecins du Monde, gère depuis 2006 deux établissements médico-sociaux, un CSAPA et un centre d’accueil, d’accompagnement et de réduction des risques pour usagers de drogues (CAARUD).

Alexandre Feltz et Danièle Bader

« Nous avons réussi à éviter 10 overdoses mortelles »
Ouverte depuis novembre 2016, notre salle de consommation à moindre risque a pour objectif de limiter les overdoses et les contaminations mais aussi de faciliter l'accès aux droits et aux soins des usagers de drogues. Tous les acteurs de Strasbourg ont travaillé en amont main dans la main pour permettre au projet d’être mis en œuvre dès que la loi l’a permis. L’accompagnement global que nous proposons depuis deux ans est primordial. Parfois, les usagers n’ont pas accès aux droits élémentaires : sécurité sociale, hébergement, revenu minimal... Nous pouvons orienter les bénéficiaires de notre structure vers des dispositifs adaptés et nous leur apportons notre aide pour trouver un logement ou un emploi si nécessaire.
Le travail des médecins de ville est étroitement lié à notre action. 40% des produits utilisés dans la salle sont des médicaments prescrits et 50% des visiteurs ont déjà des traitements de substitution. Les médecins généralistes restent les soignants qui reçoivent et accompagnent l’essentiel des usagers de drogues bénéficiant d’un traitement de substitution dans notre pays et constituent un maillon indispensable de l’accès aux soins. Nous pensons cependant qu’ils sont nombreux à ignorer que leurs patients viennent dans notre salle. C’est parfois un sujet compliqué à aborder tant du côté de l’usager que du professionnel de santé. Or, le médecin généraliste est également un acteur majeur de la réduction des risques. Et il doit intégrer l’idée que son patient peut être amené à continuer à consommer des produits même s’il prend un traitement.
Notre bilan est aujourd’hui très positif : 433 personnes ont déjà franchi les portes de la salle et 10 overdoses mortelles ont été évitées. Mais à Paris comme à Strasbourg, ce dispositif est fragile d’un point de vue législatif puisque qu’il est le fruit d’une dérogation à la loi. Dans le cadre de cette expérimentation, si aucune autre salle n'ouvre dans l’année qui vient, nous resterons les deux seules en France. Ce n'est pas acceptable en termes d'égalité territoriale. Les usagers d'autres villes (Bordeaux, Marseille, Le Havre…) doivent également pouvoir bénéficier de ces lieux d’accueil. Dans certains pays proches comme l’Allemagne ou la Suisse, on en compte plusieurs dizaines. Il est nécessaire de rattraper au plus vite notre retard. Nous déplorons par ailleurs que les difficultés rencontrées à Paris soient plus médiatisées que les bénéfices observés. A Strasbourg, le débat est apaisé, le consensus politique est très large et nous n’avons pas de problèmes avec les riverains. Globalement, les choses se passent sereinement. Mais ce n’est pas ce qui est mis en avant dans les médias…
Nous voulons en outre insister sur le fait que nous avons en France l’une des lois les plus répressives sur les drogues illégales des pays européens. C’est aberrant ! Promulguée il y a presque 50 ans, la loi de 1970 est archaïque et n’est absolument plus pertinente. Il faut que le pouvoir politique ait le courage de la faire évoluer. Il est fondamental que l’on sorte de cette position où l’usager est considéré comme un délinquant alors qu’il est un être en souffrance qui a besoin de soins et d’accompagnement. Nous vivons dans une société où l'usage des drogues se diversifie. La communauté soignante doit rester informée et mobilisée face à ce problème car demain, ce sera tout aussi difficile, voire plus et la stigmatisation des usagers, du fait notamment de la pénalisation du simple usage de drogues, va perdurer. Et cela aura pour effet de les éloigner encore et toujours des soins dont ils sont pourtant demandeurs.

Docteur Bertrand Lebeau Leibovici

« La guerre à la drogue est un terrible échec ! »
Toxic est une libre discussion entre cinq médecins. Nous avons comme point commun de nous intéresser depuis longtemps aux questions de drogues et de toxicomanies. Jean-Pierre Daulouède, William Lowenstein et moi-même sommes addictologues. Patrick Aeberhard est quant à lui cardiologue mais, grâce à ses nombreux contacts à l’international, il a joué un rôle important auprès du cinquième d’entre nous, Bernard Kouchner, qu’il est inutile de présenter.
Avec l’aide de Caroline Brizard, nous avons évoqué les grands changements qui ont eu lieu au cours des trois dernières décennies. Pour nous qui venions majoritairement du milieu humanitaire, l’épidémie de sida chez les personnes qui s’injectaient des drogues a été un moment décisif. Nous nous sommes battus, souvent contre les spécialistes de l’époque, pour une nouvelle approche : la réduction des risques et des dommages. Michèle Barzach avait courageusement ouvert la voie en légalisant l’accès aux seringues propres en 1987 après 15 ans de prohibition.
Aidés par des confrères américains, anglais, hollandais et suisses, nous avons développé les traitements de substitution à l’héroïne par la méthadone et le Subutex et soutenu la création de lieux d’accueil pour les toxicomanes les plus marginalisés. Cette politique de réduction des risques, soutenue par Simone Veil, a, en quelques années, obtenu des résultats remarquables en ce qui concerne la diminution des contaminations VIH, mais aussi au niveau des overdoses mortelles et de la délinquance liée à l’usage de drogues. Malheureusement, l’opinion publique semble ignorer ces résultats.
Nous abordons aussi dans ce livre des problématiques plus actuelles comme l’épidémie d’overdoses liées aux opioïdes aux Etats-Unis ou la légalisation du cannabis récréatif en Uruguay, dans 8 États américains et au Canada, le premier pays du G7 à franchir le pas. Nous soutenons ces évolutions et espérons que l’Europe finira par prendre, elle aussi, ce chemin.
Nous pensons tous les cinq que la guerre à la drogue est un terrible échec partout dans le monde et qu’il est temps, à l’échelle nationale et internationale, de construire des politiques fondées sur la science, la santé publique et les droits de l’Homme. C’est ce triple combat qui nous anime depuis toutes ces années. Et, malgré quelques avancées, Il est encore très loin d’être gagné.

Docteur Patrick Daimé

« La prévention et la sensibilisation doivent être l'affaire de tous »
Les addictions et les conduites addictives constituent des déterminants majeurs de santé par leur fréquence et leurs conséquences, pour les personnes comme pour la société. La prévention et la sensibilisation doivent être l'affaire de tous. Promotion de la santé et éducation pour la santé pour tous, en tout lieu, tout au long de la vie, doivent s'imposer. L'inscription dans la loi, la place donnée à la prévention dans la stratégie nationale de santé constituent des signaux forts ; les moyens attribués doivent être à la hauteur de la tâche à accomplir et des enjeux.
L'information, la sensibilisation, le développement des compétences psychosociales et tous les facteurs visant à favoriser le libre choix responsable et l'autonomie de la personne sont à privilégier ; la réglementation est à adapter. La prévention et l'intervention précoce permettent de limiter les risques de dépendance et les dommages physiques, psychiques, sociaux et sociétaux. Le débat citoyen et sociétal, les évolutions législatives et réglementaires, la généralisation de la réduction des risques, la diffusion des bonnes pratiques*, s'imposent tant en matière de santé que de sécurité.
L'analyse de la problématique doit être tridimensionnelle. En premier lieu, le produit et le type de conduite addictive imposent la prise en compte de spécificités. Ensuite, la personne, son histoire de vie, ses capacités de résilience et ses vulnérabilités ainsi que l'existence de comorbidités sont des facteurs déterminants. Enfin, l'environnement, l'entourage, le contexte de vie, constituent le troisième champ à intégrer, qu'il s'agisse de prévention, de réduction des risques et des dommages, de soins, ou d'accompagnement. La motivation et la confiance de l'usager, du patient, l'empathie et l'engagement du soignant favorisent la nécessaire alliance thérapeutique. Le projet de soins est conçu avec et pour le patient, en intégrant toutes les réalités de son quotidien.
L’accompagnement, physique, psychique et social, doit se concevoir dans la durée et la proximité. La recherche doit être développée et l'enseignement de l’addictologie permettre de répondre à l'importance des problèmes posés par les conduites addictives dans notre pays. Les concepts évoluent, l'approche addictologique est la règle, le dogme de l'abstinence laisse une place à la réduction des consommations.
L'intervention précoce, la réduction des risques et des dommages s'imposent comme des objectifs essentiels. Cette dernière s’applique aujourd'hui à tous les produits, à toutes les conduites et en tout lieu. Signalons la mise à disposition de la naloxone nasale qui permet de neutraliser une overdose d’opiacé. La connaissance, les modalités d'emploi et la diffusion de cette molécule doivent être favorisées auprès de tous les usagers d'opiacés.
* Traitements de substitution aux opiacés https://www.conseil-national.medecin.fr/node/2461

Professeur Amine Benyamina

« Informer, sensibiliser, prévenir, mais également orienter sont les mots-clés »
L’addiction à une substance psychoactive licite (tabac, alcool, médicaments…), illicite (cannabis, cocaïne, MDMA, opioïdes…) ou à un comportement (sexe, jeux de hasard et d’argent, jeux vidéo…) est un trouble chronique multifactoriel évoluant par rechutes. Cette pathologie pose, en France comme à l’étranger, un problème de santé publique majeur, dont les impacts sanitaires, médicaux et sociaux sont multiples.
Informer, sensibiliser, prévenir, mais également orienter pour mieux traiter sont les mots-clés dans cette maladie. Pour améliorer les actions de sensibilisation et de prévention, de nombreuses actions sont possibles, complémentaires et nécessaires : - optimiser les compétences individuelles et collectives afin que des choix favorables à la santé en matière d’addiction puissent être faits. - responsabiliser le public au niveau collectif et individuel. - mettre en œuvre des programmes locaux, régionaux et nationaux de prévention en s’appuyant sur les structures sociales, sanitaires, universitaires et politiques. - privilégier la répétition des actions de prévention en mesurant leur impact sur les populations cibles : femmes enceintes, population adolescente, population psychiatrique… - repérer le passage de l'usage à l'usage à risque, à l'usage excessif voire à l’addiction de façon précise à l’aide de différents types d’interventions validées. - réduire les dommages et les risques liés à la consommation de substances psychoactives par le biais de messages de prévention, de mise à disposition de matériel stérile et d’expérimentation de salles de consommation à moindre risque. Ces actions peuvent être menées dans les centres médico-sociaux (Centres de Soins, d'Accompagnement et de Prévention en Addictologie (CSAPA), Centres d'Accueil et d'Accompagnement à la Réduction des risques pour Usagers de Drogues (CAARUD)), ou via des interventions dans la rue, dans les espaces publics, en milieu festif ou encore carcéral.
Dès qu’un usage problématique de substances est repéré, il est possible d’orienter un-e patient-e vers un dispositif spécialisé en addictologie pour une évaluation plus approfondie. Différentes structures présentes en France permettent une prise en charge thérapeutique intégrée qui prend en compte le patient dans sa globalité sanitaire et sociale : consultations jeunes consommateurs (CJC), CSAPA, services hospitaliers, soins de suite et de réadaptation... Le médecin traitant, le pharmacien et le psychiatre participent au réseau de soins. Les programmes incluent les traitements pharmacologiques, psychothérapeutiques, psychosociaux, somatiques et cognitifs.
En ce qui concerne les nouvelles addictions, les jeux de hasard et d’argent sont le seul trouble reconnu dans la classification américaine (DSM-5) et le trouble de l’usage des jeux vidéo devrait bientôt figurer officiellement dans la classification internationale des maladies de l’OMS (CIM-11).
L’addiction sexuelle (ou hypersexualité pathologique) ainsi que les addictions à l’exercice physique, aux achats ou au sucre font quant à elles l’objet de nombreux travaux de recherche et sont des motifs de prise en charge de plus en plus fréquents. L’approche thérapeutique est sensiblement identique à celle des addictions aux produits. Avec les addictions comportementales, l’un des seuls problèmes est le risque que tous les comportements de la vie quotidienne deviennent addictifs.

Armelle Achour

« Les choses évoluent, mais encore trop lentement »
Avec Internet, l’accès au jeu a été facilité, augmentant ainsi significativement le nombre de personnes dépendantes. Les jeux en ligne constituent une porte d'entrée vers l’addiction, surtout pour les plus jeunes. Je pense par ailleurs qu'il faut être très vigilant en ce qui concerne les jeux de grattage. Ils ont énormément évolué ces dernières années en termes de diversité et d’exposition. Et le phénomène risque de s’amplifier avec la privatisation partielle de la Française des Jeux si des mesures drastiques de protection du joueur ne l’accompagnent pas.
Les choses évoluent malgré tout, mais encore trop lentement. L'ouverture du marché du jeu en ligne en France en 2010 a été salutaire car il y a eu une véritable volonté du législateur d'aller dans le sens de la protection du joueur. On ne peut pas nier l’efficacité de la régulation française qui est l'une des plus strictes au monde.
Mais un joueur addict peut avoir du mal à se mobiliser pour s’en sortir. Par le biais de son numéro d’appel, SOS Joueurs prend le joueur là où il en est de son parcours, dans son désir d’arrêter ou de modérer sa pratique. Il en va de même de l’entourage du joueur qui ne sait plus comment gérer la situation et a lui aussi besoin d’aide.
Nous savons qu’il peut se passer beaucoup de choses dès le premier entretien et nous saisissons ce moment pour apporter le maximum de réponses. Nous faisons un point très complet sur la situation : le contexte familial, financier, médical, l’historique de l’addiction… L’aspect pratique tout comme l’aspect psychologique sont abordés, c’est pour nous le b.a.-ba pour tenter de sortir quelqu’un de ce cercle infernal qui, je le rappelle, peut conduire certaines personnes au suicide. Notre équipe d’écoute, entièrement constituée de psychologues, tire chaque fil afin de pouvoir répondre même aux questions qui ne sont pas explicitement posées. Une avocate assure d’ailleurs des permanences juridiques, par exemple pour trouver des solutions lorsqu’un conjoint marié sous le régime de la communauté se retrouve endetté à son corps défendant ou encore dans le cas d’expulsion d’un logement pour loyers impayés. Nous avons tissé un réseau important avec les CSAPA* et les services d’addictologie pour orienter les joueurs et sommes fréquemment auditionnés par les pouvoirs publics sur le sujet de l’addiction au jeu. Je tiens à préciser que, bien que notre association ait déjà aidé 20 700 personnes, elle ne reçoit aucun financement public.
*Centre de Soins, d'Accompagnement et de Prévention en Addictologie.

Laurence Cottet

« Il faut que les médecins puissent se former en addictologie »
Chaque jour en France, 135 personnes meurent de l'alcoolisme…Ce chiffre édifiant en dit long sur la gravité du problème. Il reste énormément de choses à faire en termes d'information et de communication. Il faudrait que les pouvoir publics réfléchissent à une prévention acceptée par tous, y compris par les producteurs et les distributeurs de vin. Je pense en effet qu’il faut associer le monde viticole aux actions de prévention et non le rejeter. Il serait à mon sens bien plus productif de réunir les personnes des « deux camps » autour d'une table pour trouver un consensus. Et je suis persuadée qu'un patient ressource comme moi avec un passé d’alcoolique pourrait jouer un rôle actif dans cette médiation.
En 2014, j’ai été à l’initiative d’une pétition demandant l'instauration d'une journée nationale de prévention de l’alcool. Je souhaiterais que ce jour-là, tout le monde puisse avoir l’occasion de se poser la question de sa relation à l’alcool. Et qu’aussi bien les médecins que les éducateurs, les entreprises ou encore les médias se mobilisent... J’espère obtenir prochainement un rendez-vous avec la ministre de la Santé pour évoquer cette idée avec elle.
Par ailleurs, il faut que les médecins - toutes catégories confondues - puissent se former en addictologie. C’est une spécialité récente et beaucoup de professionnels n’ont pas reçu de formation spécifique. Il est important que les médecins généralistes soient plus au fait des lieux de soins pour mieux accompagner et orienter leurs patients. Le lien entre cette médecine de ville et les structures hospitalières ou les centres ambulatoires est essentiel. De plus, les délais d’attente sont parfois beaucoup trop longs pour des personnes dépendantes qui font un effort énorme pour demander de l’aide et ne seront peut-être plus capable de le fournir à nouveau quelques semaines plus tard.
J’observe néanmoins certains progrès depuis 10 ans. D’un part, de plus en plus de facultés de médecine intègrent un module d’addictologie dans leurs programmes. D’autre part, les médecins addictologues accordent plus d’interviews dans lesquelles ils alertent sur certains dangers, dont notamment l’augmentation de la consommation d’alcool chez les jeunes femmes. Enfin, les récits d’anciens alcooliques comme moi me semblent également bénéfiques. C’est pour cela que je témoigne à visage découvert depuis 2014 et que je vais continuer à le faire dans les années à venir.
Le logiciel SIM 37 est notamment capable de diminuer le risque pour le cerveau de l’enfant à naître de subir une ischémie et/ou une hémorragie. La littérature internationale rapporte en effet depuis plus de cinquante ans que des hémorragies cérébrales totalement asymptomatiques surviennent lors d’un nombre important d’accouchements par les voies naturelles. Et ces traumatismes cérébraux sont actuellement complètement ignorés et sous-évalués, tant dans leurs conséquences que dans leur besoin d’être pris en charge. Le type de contusions cérébrales observées en imagerie dans les accouchements se rapproche du cas déjà très étudié des enfants secoués et présente une évolution tout aussi préoccupante.
Je voudrais enfin souligner l’importance du rôle des patients ressource au sein du circuit médical en complément du personnel soignant. Après avoir passé des diplômes universitaires en addictologie et en éducation thérapeutique, j’ai intégré une équipe médicale du CHU de Grenoble. Les personnes malades ont ainsi devant eux quelqu’un qui a connu les mêmes affres et en même temps la preuve vivante qu’ils peuvent s’en sortir. Et j’ai remarqué que ma présence peut les aider à verbaliser leur souffrance. Aux États-Unis et au Canada, la place du patient ressource est bien plus valorisée qu'elle ne l'est ici. Pour moi, c'est pourtant une solution d’avenir et j'aimerais que d'autres ex-alcooliques choisissent cette même voie qui est à la fois passionnante et vertueuse.
Ce webzine vous est proposé par le Conseil national
de l'Ordre des médecins - www.conseil-national.medecin.fr
Décembre 2018
DIRECTEUR DE LA PUBLICATION : Dr Walter Vorhauer
RÉDACTEUR EN CHEF : Dr Jacques Lucas
COORDINATION : Isabelle Marinier
CONCEPTION ET RÉALISATION : CITIZEN PRESS www.citizen-press.fr
RESPONSABLE D’ÉDITION : Aline Brillu
WEBDESIGN : Charles Annerel
SECRÉTAIRE DE RÉDACTION : Alexandra Roy
RÉDACTION :
Laure Boyer, Aline Brillu, Magali Clausener,
Emilie Gouffier, Béatrice Jaulin, Emilie Tran Phong
MOTION DESIGN : Un œil sur tout www.unoeilsurtout.com
PHOTOS : DR, Istock
CONCEPTION / INTÉGRATION WEB : Art-Ev / Agence'O